時間:2022-03-26 02:00:30
開篇:寫作不僅是一種記錄,更是一種創造,它讓我們能夠捕捉那些稍縱即逝的靈感,將它們永久地定格在紙上。下面是小編精心整理的12篇白內障手術,希望這些內容能成為您創作過程中的良師益友,陪伴您不斷探索和進步。
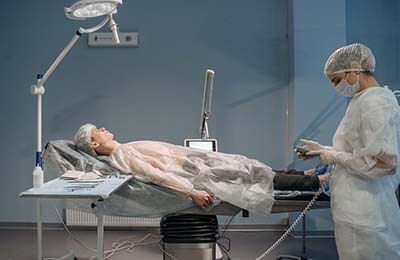
目前白內障的治療以手術治療為主,其中白內障超聲乳化術又是目前最主流的手術方式。
白內障超聲乳化術是顯微手術的重大醫學科研成果,我國自1992年開始引進并迅速推廣。進行手術時,在手術眼角膜或鞏膜的小切口處伸入超乳探頭,將渾濁的晶狀體和皮質擊碎為乳糜狀后,借助抽吸灌注系統,將乳糜狀物吸出,同時保持前房充盈,然后植入人工晶體,使患者重見光明。這種手術切口小(切口小于3mm);術中術后無痛苦;手術時間短(一般約為10分鐘);不需住院(術后即可回家);快速復明(術后第二天即可恢復正常視力)。和傳統的白內障手術相比,其費用比較昂貴,對手術者,手術儀器,手術器械的要求較高,這限制了該種手術在我國經濟落后地區的廣泛推廣。
只是有的患者接受白內障手術后,一段時間又感覺視力逐漸下降,這可能是“后發性白內障”出現了。這個“后發性白內障”就是我們俗稱的“白內障復發”。很多患者一聽說又復發了就開始精神緊張,其實這時你只需要在眼科門診進行一次“YAG激光后囊截開術”,問題就可以完全解決,且以后就不會再復發。
需要提醒老年朋友的是,白內障超聲乳化手術術前應控制好血糖、血壓、盡量不咳嗽,術前應停止服用阿司匹林至少1-2周。白內障超聲乳化術后主要是遵從醫囑,頻繁點眼藥水,術后堅持復查。
另外,正常人的晶狀體在眼內相當于約1000度左右的遠視眼鏡,摘除白內障后,眼球內喪失了晶體這一必不可少的結構而處于高度遠視狀態,視物仍不清楚,而配戴無晶體眼鏡(框架式)及角膜接觸鏡又有很多缺點或不足,所以,最理想的方法就是安裝人工晶體,使視力及視野恢復到正常。正常情況下,植入人工晶體后可受用一輩子。
在白內障手術不斷發展進步的同時,人工晶體也得到長足發展。比如說,為了適應超聲乳化3.2mm的小切口而出現了“可折疊人工晶體”;為了提高白內障術后的視覺質量而出現了“非球面人工晶體”;為了滿足白內障術后患者既能看近也能看遠的要求而出現了“多焦點人工晶體”、“可調節人工晶體”。總之,目前人工晶體種類繁多,患者可以根據自己的要求進行選擇。
(作者單位:中南大學湘雅醫院)
1 白內障眼病概述
任何先天性或者后天性的因素引起的晶狀體混濁使其透明性下降稱為白內障。世界衛生組織從群體防盲治盲的角度出發,將晶狀體混濁且矯正視力低于0.5者稱為臨床意義的白內障。根據病因分為先天性、老年性、并發性、代謝性、藥物及中毒性、外傷性、后發性等7種。視力下降是白內障患者就醫的主要原因[1]。
2 白內障手術治療現狀
2.1 白內障手術技術的發展: 目前,白內障的藥物治療仍無突破性進展。手術治療是目前治療白內障的唯一有效措施[2]。白內障手術技術的發展主體現在手術切口改進和人工晶體材料、設計及植入技術上[3]。目前在眾多手術中,白內障超聲乳化吸出術占主導地位,它具有手術切口小,不縫合,術后散光小,恢復快,效果好,且術中不易撕破后囊,術后發生黃斑樣水腫和視網膜脫離等并發癥的幾率低等優點,現已成為國際上公認的最為先進、可靠的白內障治療方法[4]。由于白內障手術技術的不斷改進和人工晶狀體的日趨完善,越來越多的學者已將該手術歸納為一種屈光手術[5]。多焦點人工晶體應用于白內障手術,可滿足患者遠、中、近不同距離的視力要求 ,達到或接近正常眼視力的生理功能 ,減少對眼鏡的依賴 ,大大提高患者的生活質量[6]。
2.2 白內障手術時機
白內障手術時間沒有特別嚴格的規定,以往認為白內障成熟后方可手術。隨著白內障新技術的逐漸普及,未成熟白內障亦可手術治療。在我國,一般情況下,白內障患者視力下降影響到病人工作生活時即可行手術。徐國旭等[7]提倡視力小于0.3的白內障患者盡早手術治療,不要等到“完全看不見”才接受手術治療,以減少手術并發癥,提高復明和生活質量。在發達國家,白內障患者視力在0.5以下就可以做手術了。
3 白內障手術患者的護理現狀
3.1術前護理
3.1.1 眼部準備:做好患者和家屬的衛生宣教工作,術前3天抗生素滴眼液滴眼必不可少;術前1天沖洗淚道,手術當天沖洗結膜囊[8]。如有慢性淚囊炎或眼周圍器官病灶應考慮推遲手術[9]。剪眼睫毛作為內眼手術前的備皮常規被一直沿用,目的是方便手術時醫生的操作,減少感染的發生率,但也給病人帶來很多不適感。術前用粘貼手術巾代替剪眼睫毛,不但不影響手術消毒效果,更徹底解除眼科病人因剪睫毛而帶來的痛苦,適于內眼術前備皮的方法。但要完全取代傳統的護理常規,還需要進一步的研究,獲得充分的科學證據,建立新的內眼備皮護理常規[10]。術前瞳孔的準備也是手術成功一個重要的因素,術中要求瞳孔直徑維持在8mm大小[11]。
3.1.2 術前檢查:協助醫生進行術前視力、光定位、眼壓、眼底、眼B超等檢查,測量人工晶體度數。注意病人血壓、呼吸、咳嗽、心電圖情況,能否平臥及特殊生活習慣等。詢問既往病史如糖尿病、心血管疾病等。糖尿病白內障患者易發生前房出血,創口愈合延緩、感染等,術前理想的血糖控制在3.90-6.11mmol/L,血糖很難控制在正常水平者,其血糖水平最高不能超過8.3mmol/L[9,12]。
3.1.3心理護理:“手術”對于很多患者,特別是一些從未進過醫院的老年患者來說是一件非常恐懼的事情,這使很多白內障患者拒絕手術,因而失去了最佳的復明機會[2]。因此,護理人員應主動向患者說明手術所需時間很短,同時給患者介紹已做手術的病友,讓病友們互相交流親身感受,以減輕患者的緊張和恐懼情緒。必要時按醫囑術前晚及術晨給予鎮靜藥。
3.1.4 術前健康指導:向患者簡要說明手術方法,重點強調術中配合,眼位和頭位固定是手術成功關鍵,訓練患者控制咳嗽和打噴嚏的方法。囑患者如不能控制咳嗽、噴嚏時應用語言告知醫生暫停手術[13-14]。說明手術是在無菌下進行,頭頸以上須鋪無菌巾,可能造成輕度不適感,強調患者的手不能觸及頭以上的鋪巾。
3.2 術中護理:因為大部分白內障手術采用表面麻醉方式,患者處于清醒狀態下手術,故患者術中配合至關重要,應對患者進行安撫和鼓勵,觀察其細微動作,如需約束雙手時,必須向患者說明并取得同意。在大型白內障“復明工程”手術中播放背景音樂,病人能在精神上獲得支持,效果良好[15]。
3.3 術后護理
3.3.1 活動與休息:由于現代白內障手術切口小,僅需表面麻醉,術后只單眼包蓋,不需縫合,不必限制病人活動(劇烈活動除外)。但應避免用力咳嗽、打噴嚏、擤鼻涕,避免過度彎腰低頭[16-17]。
3.3.2 眼部護理:術眼包封一天,次日開放滴眼。囑患者注意眼部衛生,勿用手揉搓術眼,防止眼部受外力碰撞引起出血、傷口裂開,避免污水進入眼內,必要時睡眠時間戴眼罩[14,18]。
3.3.3 飲食護理:進食清淡易消化的食物 ,忌辛辣刺激性食物。多吃新鮮蔬菜水果,保持大便的通暢 ,督促患者戒除煙酒[18]。
3.3.4 用藥護理:隨著白內障超聲乳化手術的廣泛開展,術后全身用藥已大大減少,眼藥水已成為術后的主要用藥。護理上應重點教會患者或家屬正確使用滴眼藥。術后需使用抗生素、激素和非甾體等藥物者,應交待患者飯后服用,并注意藥物的毒副作用。
3.3.5 安全護理:老年性白內障患者生理機能退化,思維不夠敏捷,記憶力減弱,行動遲緩,感覺遲鈍,視力下降均為本病患者住院期間安全的危險因素。護士必須強化安全意識,慎防患者跌倒,誤吸,誤食、墜床、迷路、走失、突發嚴重的全身性疾病[18]。做好患者的心理疏導,保持情緒穩定 ,避免因術后視力恢復而過于激動誘發心腦血管疾病。
3.3.6 病情觀察:術后注意觀察患者眼壓情況,有無眼痛、頭痛、惡心等癥狀,觀察視力及眼部分泌物情況,注意患者精神狀態,高血壓、糖尿病者注意監測血糖、血壓,以便及時發現和處理術后并發癥[14,18]。
3.4 出院指導:教會病人正確點眼液的方法;保持居室空氣清新,少去公共場所和人群集中的地方;避免劇烈運動和負重,術后3個月內避免揉擦、碰撞術眼;保證充足睡眠,勿看電視太久,防止用眼疲勞;10歲以下的先天性白內障者術后必須指導家長對患兒進行弱視治療[18-19]。
4 白內障手術患者的護理展望
白內障手術患者的護理需適應現代白內障手術的發展,具有一定數量和質量的白內障復明工作人員是做好白內障復明工作的關鍵[20]。隨著白內障手術從住院手術到門診手術,護理工作的重點也應從住院護理走向社區護理。術后對患者及家屬的衛生宣教和家庭指導,是減少并發癥,提高手術成功率的關[17]。展望未來,健康教育和家庭護理,電話、網絡咨詢與上門訪視,讓患者及家屬積極參與白內障手術的護理將成為我們眼科護理工作者努力的方向。降低醫療費用、方便患者,讓更多的白內障患者獲得手術復明的機會是眼科護理人員的工作目標。
參 考 文 獻
[1]葛堅主編.眼科學.第1版.北京:人民衛生出版社,2005:209.
[2]柳淑芳 ,楊 芳. 社區白內障手術復明率相關因素分析.社區醫學雜志,2010,8(7):60.
[3]張卯年.眼科發展現狀及展望.解放軍醫學雜志,2010,35(1):1.
[4]李偉華,亢澤峰.現代醫學與傳統醫學對白內障的研究進展與思考.國際眼科雜志,2010,10(2):290.
[5]張帥,張一凡,李穗苓,等.白內障患者應用Pentacamt和UBM測量前房直徑、前房深度的研究.眼外傷職業眼病雜志,2010,32(7):489.
[6]王希娟,王杰,李艷.多焦點人工晶狀體植入術治療白內障28例療效觀察. 山東醫藥 ,2009,49(39):13.
[7]徐國旭,楊煥,李春華,等. 白內障手術 666眼特點及復明質量分析.蘇州大學學報(醫學版),2010,30(1):30.
[8]丁琳,劉黎明,楊波,等.白內障超聲乳化術后急性眼內炎分析.眼外傷職業眼病雜志,2010,32(7):513.
[9]李鳳鳴主編.中華眼科學.第2版.人民衛生出版社,2005:1487-1488.
[10]陸純,席淑新. 內眼手術前備皮方法的研究進展.護士進修雜志,2010 ,25 (8):721.
[11]林萍,曾艷萍,王瑤,等.白內障超聲乳化術前散瞳方法的探討.解放軍護理雜志,2003,20(1):3-4.
[12]鄭林.糖尿病性白內障研究進展.中國醫藥指南,2009,7(2):44.
[13]韓杰主編.眼科臨床護理手冊.第1版.北京:科學技術文獻出版社,2009:6-42.
[14] 蔡愛蘭.小切口超聲乳化白內障吸除聯合人工晶體植入術564例圍術期護理.齊魯護理雜志,2009,15(6):85.
[15]熊姍姣,褚華秀,龐軍娥.音樂療法在大型白內障手術配合護理路徑中的效果研究.全科護理,2010:8(4):1036.
[16]王艷紅,王海燕.白內障復明患者的圍手術期護理.淮海醫藥,2009,27(5):457.
[17]陳玲玲,吳端華,陳紅.門診白內障超聲乳化術的護理.貴陽醫學院學報,2009,34(2):229.
[18]吳素虹主編.臨床眼科護理學. 第1版.北京:人民衛生出版社,2007:106-107.
白內障是中老年常見疾病,是一種代謝性疾病,其主要癥狀是視力減退,視物模糊。它嚴重影響患者的身心健康和視覺功能,給其工作和生活都帶來嚴重影響。
很多患者會問,到底什么是白內障?自己為什么會得這種病?據統計,我國約有400萬~500萬名白內障患者,且這一數字正以每年40萬名的速度遞增。但目前,白內障發生的確切病因尚不清楚,可能與年齡的老化、遺傳因素、紫外線過度照射、過量飲酒吸煙、高血壓、糖尿病、高度近視、外傷及眼內某些炎癥性疾病等有關。白內障與年齡極度相關。據統計,50~60歲老年性白內障的發病率為60%~70%,70歲以上的達80%,80歲以上的老年人幾乎達100%。
眾所周知,人眼的晶狀體就像一個透明的雙凸透鏡,光線透過它在視網膜上匯聚。晶狀體混濁,光線的透過就要受影響,看東西就會不清楚,這種晶狀體的混濁便被稱為白內障,它多開始于皮質淺層,一部分可先圍繞著核部發生。初期混濁對視力影響不大,而后逐漸加重,明顯影響視力甚至失明。晶狀體完全混濁需要數月或數年,也可停止于任何時期。
老年性白內障的形成主要是蛋白質變性,即不溶性蛋白、鈉和鈣等含量增加,鉀和維生素C減少以及谷胱甘肽的缺乏所致。晶狀體蛋白中的85%為水溶性白蛋白,其可以轉變為不溶性蛋白,年齡愈大,不溶性蛋白含量愈多;另外,維生素C缺乏、晶體pH值的改變,以及一些有毒物質滲入晶體,都可引起晶體蛋白的變性,產生混濁。對于老年人,晶體氧化損傷是白內障形成的最初因素,其他危險因素還有飲酒過量、吸煙過多、婦女生育過多及某些全身性疾病等。
老年白內障,病程分4期
老年性白內障是白內障中最常見的一種類型,約占半數以上,它多發生于50歲以上人群,但也可在45歲左右發生,其中女性多于男性,多為雙眼發病,通常是一先一后。
老年性白內障的病程,一般可分4期:
初發期 首先晶狀體周邊皮質部變混濁,然后逐漸向中心發展。此時在小瞳孔下不易察覺,散瞳后,用手電斜照,即可見灰白色的車輪狀混濁。此時患者視力略有減退,但眼底仍可窺見。
未成熟期 晶狀體大部分混濁,但仍有透明區。瞳孔區出現灰白色。手電斜照時,可見虹膜陰影落在晶狀體較深的混濁上,呈現出一新月形陰影。此時患者視力明顯下降,或僅見指數,眼底不能窺清。由于此時患者晶狀體膨脹,前房變淺,有時可誘發繼發性青光眼。
成熟期 晶狀體完全混濁。斜照無虹膜投影。腫脹消退,前房恢復正常,視力明顯下降,只能辨別手動,或僅存光感。
過熟期 晶狀體皮質溶解液化,呈乳白色。核下沉,呈褐色。由于囊膜脆弱,有時會在劇烈振動下破裂,使核進入前房或玻璃體內。如在此期仍未手術,患者將有可能永遠失明。
老年性白內障沒有特效與根治的治療方法,在初發期和未成熟期,用非手術療法可能抑制或延遲病情發展,并可能恢復一些視力。一般可選用下列幾種滴眼劑滴眼:法可靈、消障靈、卡他靈、1%碘化鉀溶液、2%谷胱甘肽溶液等。此外,口服仙諾林特、腮腺素以及服用維生素C(每次100毫克,每日3次)等,都可能有一定的作用。
“養熟”白內障,手術或已晚
如前所述,白內障的治療尚無特效藥物,手術治療是目前恢復視力的最佳途徑,通過手術治療,絕大多數患者能成功恢復視力。但在手術的時機上,如今已經有了極大的改進。
上世紀80年代以前,對于白內障的確是主張“白內障熟透了再手術”。因為當時白內障手術的技術不夠先進,手術切口大,視力恢復慢。但隨著現代手術技術和設備的飛躍,這種說法已被淘汰。現在的觀點認為當白內障影響日常生活時,即可接受手術治療。如果盲目等白內障“熟透了”再手術,過熟的白內障可引起許多并發癥,如繼發性青光眼、葡萄膜炎,還會出現頭痛、流淚、惡心、嘔吐等,此時再手術不僅難度大,術后也容易發生其他并發癥。
目前,除手術治療之外,還沒有明確的研究表明藥物可阻止白內障的發展。白內障手術主要分為兩步,摘除混濁的晶狀體和植入人工晶狀體。白內障超聲乳化聯合人工晶狀體植入手術,是國際公認的白內障治療方法。
隨著科學的發展,白內障手術技術已日趨成熟。白內障患者大可不必對手術過度恐慌,等“養熟了”再治療,否則,你很有可能因此錯過最佳的手術時間。
當然,如果一只眼的白內障已成熟,另一只眼視力正常,患者年齡偏大或全身情況較差(如有心臟病、糖尿病等),對視力要求不高的患者,也不必非要手術不可。如白內障雖已成熟,但檢查不能正確分辨燭光光亮及辨別方位,說明除了白內障以外,還可能有玻璃體或視網膜病變,此時,即使做了白內障摘除,視力恢復可能性也不大。但如果是雙眼白內障,生活又不能自理,可以施行一只眼手術,術后觀察眼底情況,必要時再行玻璃體或視網膜手術。
需要提醒的是,手術通常在局部麻醉下進行,患者完全知道醫生在手術而感覺不到疼痛,因此,患者應盡可能地以輕松的心情配合醫生,爭取獲得最佳療效。
手術后當天,遮蓋術眼,目的是使眼球減少轉動,使眼睛得到充分休息。術后一般都要臥床靜養,特別要注意不要磕碰術眼,以免造成前房出血,眼壓升高等合并癥。術后第2天,可去掉健眼紗布,仍以臥床休息為主。有的患者感到術眼疼痛、流淚等,均屬正常現象。如眼睛疼痛明顯,合并頭痛、惡心等癥狀,則要及時請醫生診治。
老年人胃腸蠕動減慢,容易引起便秘,因此,在白內障術后需吃易消化的食物及新鮮蔬菜、水果。術前術后可用緩瀉藥,如開塞露等,以防排便時用力過猛,使眼睛局部傷口出血和開裂。局部應給予抗生素、激素類滴眼劑滴眼,一日3次。滴眼時要注意衛生,將手洗干凈,最好讓家人幫助。
除此之外,患者還應保持心情開朗,保證睡眠,預防感冒、咳嗽,咳嗽厲害時,要服鎮咳藥,以免影響傷口的正常愈合。
白內障的中醫療法
按照辨證論治原則,中醫將白內障分為肝腎陰虛證、脾胃氣虛證、氣滯血淤證三種類型。
肝腎陰虛證
癥狀:視物昏花,眼內干澀,兼有頭昏耳鳴,腰膝酸軟,心煩失眠,多夢;舌質紅,苔少,脈細或沉細。
治法:補益肝腎,滋陰明目。
處方:熟地黃15克,制何首烏、制黃精、枸杞子各10克,玄參12 克,磁石30 克(先煎)。
加減:陰虛火旺者,加知母、黃柏、女貞子、墨旱蓮各10克;氣虛無力者,加炙黃芪、黨參、白術、山藥各10克;肝氣郁結者,加柴胡、郁金、枳殼各10克;血滯者,加當歸、丹參各10克,桃仁5克,紅花3克;陽虛者,加巴戟天、肉蓯蓉、益智仁各10克,附片6克(先煎),肉桂2克(后下);食欲不振者,加神曲、山楂、炒白扁豆各10克,陳皮5克。
用法:每日1劑,水煎,分2次服。
此型常用中成藥:可選用杞菊地黃丸、石斛夜光丸、明目地黃丸、滋陰地黃丸等加減。
脾胃氣虛證
癥狀:視物昏暗,久視眼瞼無力,食欲不振,四肢乏力,大便溏泄,面黃肌瘦,精神萎靡;舌質淡,苔薄白,脈細。
治法:健脾益氣,養胃明目。
處方:黨參、黃芪各15克,白芍、白術、葛根、山藥、當歸各10克,升麻、柴胡、川芎、青皮、甘草各5克。
加減:頭暈耳鳴、腰酸便秘者加六味地黃丸;失眠多夢者加磁朱丸。
用法:每日1劑,水煎,分2次服。若服丸藥,則每日2次,每次10 克。
此證常用中成藥:可選用補中益氣湯、參苓白術散、正元飲、益氣聰明湯等加減。
氣滯血淤證
癥狀:眼前黑影飄移不定,視力減退,同時可兼其肝、脾、腎三臟虛損之表現;舌質有淤點,脈弦或澀。
治法:活血化淤,祛障明目。
處方:黃芪、丹參各15克,熟地黃、枸杞子、決明子各12克,當歸、、白芍、神曲、桑葚各10克,刺蒺藜、磁石(先煎)、青葙子(包煎)、夜明砂(包煎)、桃仁各6克,川芎、蟬蛻、陳皮各5克,紅花3克。
加減:煩躁易怒,面紅目赤者,重用青葙子、磁石,加石決明(先煎)、炒酸棗仁各10克;口渴欲飲,汗出尿頻者,加黃芪、天花粉、石斛、葛根各10 克;口臭、便秘、苔黃膩者,加黃芩、大黃(后下)、桑白皮、藿香各10 克。
用法:每日1劑,水煎,分2次服。
常用中成藥:可選桃紅四物湯口服液。
(編者注:以上各方,只起緩解癥狀作用,不可能消除白內障。中醫治白內障,也有手術治療。的白內障手術,就是由中國中醫科學院著名中醫眼科專家唐由之教授用針撥法治療的。術后當晚,手書魯迅“豈有豪情似舊時,花開花落兩由之”的詩句送給唐由之教授。)
預防白內障6招
無論是否已患有白內障,中老年朋友在夏季要盡量避免“裸目”出門,最好選擇能抵御紫外線和藍光的偏光鏡保護眼睛。近年來,學者們還研究發現了一些有效的預防白內障辦法,起到推遲白內障發病時間,減慢白內障加重速度。
預防白內障從6個方面做起:
1.宜多食含鋅量較高的飲食。研究表明,老年性白內障患者的血清和晶狀體液內含鋅量明顯低干健康人。故老年人平時宜多服花生、芝麻、豆制品、動物肝、魚、蝦等含鋅量較高的食物。
2.宜常用熱毛巾敷額部。洗臉時用溫熱毛巾覆蓋額頭及雙眼部,讓熱氣內滲。毛巾冷后換熱中再敷,如此反復10余次,待頭面熱稍出微汗、額頭紅潤即可。
3.宜補充維生素C、A、E。老年人體內維生素C的含量明顯下降,久之易引起眼的晶狀體變性。老年人每日補充維生素C 300毫克,有防止本病發生的效果。維生素C已被公認為能夠保護眼睛晶狀體中蛋白質和其他成分的藥物,能幫助膠原加強微血管的力量,從而營養視網膜,避免紫外線的損害。已有研究顯示,健康眼睛晶狀體里有很高的維生素C含量,而在白內障患者眼睛的晶狀體里維生素C的含量就少得多。
至于維生素A,其對角膜、晶狀體和視網膜具有保護作用,對防止老年性白內障有利。膳食里含有豐富的維生素A可以使患白內障的風險降低40%。動物的肝臟、蛋、奶是維生素A最好的直接來源,油菜、菠菜、薺菜、茴香、南瓜、番茄等蔬菜中所含有的維生素A原也能轉變為維生素A。
流行病學調查,55歲以上的中老年人連續數年每日服維生素E 50~150毫克,其患老年性白內障的比率較不服用者少56%。維生素E是一種抗氧化劑,可防止或減少因年齡關系引起的眼部疾病。
4.宜適當服用阿司匹林:適當服用少量阿司匹林不僅有助于防止產生白內障,而且還能防治某些心血管病。但不能單純依靠阿司匹林以求效。切記,一定要以醫囑為主。
5.宜適量飲茶:茶含有能抗氧化的茶多酚,茶多酚可阻止產生自由基的氧化反應。而這一過程正是對抗白內障的發病機理。
6.常吃深綠色蔬菜。深綠色蔬菜中,強大的抗氧化作用,能夠對抗氧化傷害所累積的影響,使眼睛免受陽光紫外線的損害,進而起到防治白內障的作用。尤其是葉黃素和玉米黃質等物質,具有很強的抗氧化作用,它可以吸收進入眼球內的有害光線,預防眼睛的老化,延緩視力減退,達到最佳的晶狀體保護效果。葉黃素和玉米黃質常見于深綠色蔬菜之中,菠菜、青椒、綠色花椰菜、芥藍等都含有豐富的葉黃素和玉米黃質。
【治病解惑】
問:高血壓白內障患者能否做手術?
答:高血壓患者是能實施白內障手術的,不過在術前一段時間內應保持血壓相對穩定。血壓值穩定在160/90毫米汞柱以下,心電圖和X光檢查心臟功能正常為宜。如血壓高、心律失常,可先行藥物治療,病情穩定后再接受手術。可以手術也必須要嚴格注意這些問題:1.手術后降壓藥物不可停用;2.患者注意定期復查,保持心情愉快;3.隨時門診隨訪。
問:如何知道自己得了白內障?
【關鍵詞】眼科;白內障;臨床療效;手術診治;探討分析
近幾年時間以來白內障逐漸成為我國眼科患者致盲的關鍵性因素之一,這種出現頻率較高的眼科疾病已經受到各個領域研究者的廣泛關注[1]。由于白內障疾病自身性質及患者數量較大,因此探討有效的臨床手術診治方案是非常有必要的,本文深入分析150例白內障患者臨床治療資料,希望能夠為相關工作者提供一些借鑒,現總結如下。
1資料與方法
1.1基礎資料選擇2012年1月――2012年12期間住院并接受手術治療的150例白內障患者作為本次研究對象,其中男79例,女71例,年齡在17-81歲之間,平均值為36.24歲。所有患者接受全面的視力檢測,視力范圍在3.8-4.2之間,按照疾病實際情況可將其劃分為32例老年性白內障組、49例先天性白內障組、37例外傷性白內障組與32例并發性白內障組。
1.2方法全部患者均采用表面麻醉,采取平臥位,在患眼開瞼,待表麻生效后,做10-12點鞏膜隧道式切口,切口3mm,注入黏彈劑,做環形撕囊,做1點角膜緣內穿刺,分別從兩切口處插入乳化探頭和劈核刀,隨即將晶體乳化,粉碎吸出。沖吸前房和囊袋至干凈,無殘留物,注入黏彈劑,植人工晶體,吸出黏彈劑[2]。抗生素包封,術后給予抗生素、激素類藥物和眼液對癥治療,3-5d后再進行視力測試。
3討論
受到紫外線、強光照射,缺氧、內分泌及營養素代謝失衡等都可能是白內障引發因素,臨床主要表現為視野模糊、視力衰減甚至喪失,目前只有選擇使用手術治療方式才能獲得理想臨床療效[4]。
本文對150例白內障患者的臨床治療進行全面分析,發現在接受超聲乳化手術治療后四個小組患者都獲得理想療效,老年性白內障組26例(81.25%)顯效,4例(12.50%)有效,2例(6.25%)無效,總有效率93.75%;先天性白內障組40例(81.63%)顯效,6例(12.24%)有效,3例(6.12%)無效,總有效率93.88%;外傷性白內障組29例(78.38%)顯效,4例(10.81%)有效,4例(10.81%)無效,總有效率89.19%;并發性白內障組22例(68.75%)顯效,5例(15.63%)有效,5例(15.63%)無效,總有效率84.38%。以上數據證實超聲乳化手術不僅具有小切口等優勢,而且治療后患者視力能夠迅速恢復,應該成為當今眼科醫生給予足夠重視的一種治療手段[5]。
綜上所述,超聲乳化手術確實一種行之有效的白內障診治措施,能夠從根本上排除疾病帶來的一系列消極因素,促進患者在最短時間恢復正常視力,而且這種手術切口微小,滿足微創治療的發展要求,應該在臨床上積極推廣使用,為患者創造更為優質的醫療環境。
參考文獻
[1]陳小娟,周薇,陳建生.小切口非超聲乳化術治療白內障臨床觀察[J].江西中醫藥,2008,23(12):564-565.
[2]韋茹倩,藍正榮.白內障治療的研究進展[J].當代醫學,2013,42(07):987-988.
[3]孫俊梅,薛海蘭,徐英芙.小切口白內障囊外摘除術常見并發癥分析[J].大家健康(學術版),2013,29(03):1024-1025.
我今年65歲。一兩年前眼睛看東西開始有模糊感,在老家醫院診斷為“初級白內障”,醫生讓我滴一種眼藥水治療,也沒有吃藥。持續了一年多,現在視力有些下降。有朋友說應盡快手術治療,請問是繼續保守治療還是越早手術越好?
海南省 管女士
黃仲委(廣州中醫藥大學第一附屬醫院眼科教授):與年齡相關的晶狀體混濁叫做老年性白內障。以晶體皮質混濁為主要特征的白內障可以分為早期、中期和成熟期,一般對于早期白內障,可以先嘗試滴一些治療白內障的眼藥水,或服用一些補肝腎明目的中成藥等。
目前,沒有任何藥物的治療可以達到徹底消除白內障的效果。不過,隨著醫學發展,較之過去,白內障手術方式有了很大進步,手術簡便快捷、術后反應輕、視力恢復程度高,因此白內障手術適應癥范圍明顯放寬,一旦視力出現比較明顯的障礙,可以考慮及早手術。
(摘自《廣州日報》)
睡覺時腰疼是怎么回事
我今年40歲,生完孩子后的十年來,我睡覺時經常出現腰痛,早上醒來特別痛,起床活動一會兒就好了,白天一點都不痛。平臥時疼痛加重,側臥可緩解,有時半夜還會痛醒,現在睡覺對我來說成了一件痛苦的事情,這是什么毛病?
上海市 許蕙
謝幼專(上海交通大學醫學院附屬第九人民醫院骨科副主任醫師):您目前出現的問題應該屬于腰椎不穩。腰椎不穩所致的腰痛是腰椎退行性改變的早期表現之一,其病因大多為退變,而外傷與勞損等與退變又有密切關系。
懷胎十月,由于腹部的負擔加重,因此腰背肌的負擔也加重,容易產生腰背肌勞損,如果在產后不注意相應的鍛煉,很容易打破脊柱節段的動力穩定性,造成不穩。在夜間,由于肌肉松弛,不穩的節段會產生錯位,造成腰部疼痛,表現為晨起痛,一般需要在床上翻翻身,使肌肉緊張重建平衡,疼痛會好轉。建議進行增強腰背肌力、重建脊柱穩定性的鍛煉,一段時間后癥狀就會得到改善。
(摘自《大眾醫學》)
皮膚曬傷后如何修復
我去海邊玩曬傷了皮膚,上網搜索皮膚曬傷后的修復辦法,有的說抹蘆薈,有的說涂蜂蜜,有的說敷黃瓜片……我都試了,但沒有明顯好轉,請問皮膚曬傷后有什么好的修復辦法?
天津市 侯女士
賈建琴(天津醫院和平院區皮膚科主任):修復曬傷皮膚的核心是冷敷。修復曬傷皮膚抹蘆薈膏、牛奶、蜂蜜或敷黃瓜片都可以,但核心是冷敷,即將這些物質冷藏后再敷用。曬傷后的皮膚保持局部清涼是緩解疼痛、減輕炎癥反應的關鍵。在室外暴曬后,一旦發現皮膚異常發紅就要第一時間開始冷敷,這樣的救治效果最好,也可減輕曬傷帶來的痛苦。剛開始可以連續敷,比如一次敷上一兩個小時。
補充抗氧化劑對曬傷后修復有幫助。皮膚曬傷后,每天補充一些維生素C等抗氧化劑,能緩解皮膚水腫,對隨之而來的過敏癥狀也有緩解作用。皮膚曬傷后還應多喝水,必要時喝些淡鹽水。
(摘自《城市快報》)
地鐵安檢會影響孕婦健康嗎
我剛兩個月身孕,每天乘坐地鐵上下班,聽說地鐵安檢機內也有輻射,不禁有些擔心。輻射會殘留到包上,對胎兒發育產生影響嗎?
北京市 劉女士
高寶林(清華大學附屬第一醫院放射科醫生):地鐵安檢輻射不會對人體或胎兒造成影響,至于它對包裹的輻射更是可以忽略不計,孕婦不必擔心。
一般接受一次胸片檢查后吸收的輻射劑量是0.02mSv,與往返一次國際航線的輻射劑量差不多。而地鐵安檢機檢所散發的輻射劑量,大概是上面輻射劑量的1/50,且輻射只持續幾毫秒,僅會在安檢機內部,并不直接照射于人體,也不會殘留在物品上。
摘 要 目的:對白內障病人進行圍手術期的護理,提高手術的治療效果。方法:對125例白內障病人的術前術后進行知識灌輸,專科護理指導。結果:對125例白內障病人進行圍手術期護理,通過護理措施,取得了滿意效果,加快了患者術后恢復,提高了手術治療的成功率,減少了并發癥,提高了病人的生存質量。
關鍵詞 白內障 圍手術期 護理
資料與方法
2005年12月~2006年11月白內障患者125例,男83例,女42例,平均42~86歲,均采取表面麻醉下的白內障超聲乳化加人工晶體植入,因采取及時有效的護理措施,取得了滿意效果。
護 理
做好心理護理,消除患者恐懼感,促進手術順利進行和術后恢復。
術前護理:①了解病人全身狀況,保證手術的安全性,防止術后并發癥。②術前3天剪睫毛,沖洗淚道,開始滴抗生素眼藥水,每2小時1次,以清潔結膜囊,必要時可做結膜囊細菌培養。③讓病人練習眼球向各方向轉動,以利于手術后觀察和治療,教會病人如何控制咳嗽和打噴嚏,即用舌尖頂壓上腭或手指壓人中穴,以免術中及術后突然震動,造成意外。④給予易消化的飲食,保持大便通暢,防止術后并發癥的發生。⑤搞好個人衛生,術前1日剪指甲、洗頭、洗澡、換好內衣。⑥手術當天早晨禁食,避免術中嘔吐,測量生命體征并記錄,有異常情況及時報告醫生。⑦術前1小時沖洗結膜囊,同時開始用美多麗滴眼液散瞳,20分鐘1次,共4次。可根據瞳孔散開情況適當調整滴藥次數,保持瞳孔充分散開狀態,應注意有合并患有青光眼的病人不要散瞳。⑧進入手術室前,應排大小便,患者進入手術室后,護士整理病房,準備迎接術后患者回病房。
術后護理:①安靜臥床休息,活動時間根據手術及病人的病情、醫囑而定。注意限制頭部活動,盡量避免低頭及頭部震動。控制咳嗽、打噴嚏,不能用力揉擦眼睛,防止眼內出血及晶體移位。②給予良好的生活護理,協助完成飲食、排便、洗漱,避免煙酒刺激。③飲食護理:繼續給予易消化、粗纖維飲食,保持大便通暢,必要時可用緩瀉劑;不宜進食辛辣刺激性食物。④病情觀察,疼痛劇烈時可考慮給予一般的鎮靜劑及止痛劑,病情變化時及時報告醫生處理。
術后并發癥的護理:①前房積血的護理:少量積血一般采取保守治療,安慰患者,消除顧慮,尤其重視病人,一般數天內自然吸收,玻璃體有出血少時大多也能吸收,大量出血時只能做玻璃體切除術。②持續性角膜水腫的護理:角膜水腫大多是因為術中超聲波能量給予過大造成的。由于角膜上皮的損害是不可逆的,所以一旦發生角膜水腫,應立即適用高滲劑、角膜上皮恢復的滴眼液,每日應4~6次,術后及時復查,均可在較大程度上減少術后持續性角膜水腫的發生。③術后人工晶狀置異常:保守治療無效時一般均采取手術復位,必要時將人工晶狀體取出或更換人工晶狀體。④術后眼壓增高:大多因殘留晶體皮質過多堵塞房角,粘彈劑殘留堵塞房角所致,玻璃體脫出瞳孔阻滯亦可出現。眼壓升高可造成視神經的永久損害,應及時用降眼壓藥,監測眼壓,加強心理疏導。⑤視網膜脫離:視網膜脫離者應及時手術治療。
出院指導:①囑病人按時復診,正確及時滴用眼藥水,避免用眼過度,造成視疲勞,滴眼藥水前要洗凈雙手,避免引起感染。②術后第2天摘去眼罩,需避免劇烈頭部運動。③如眼睛刺痛、發紅、分泌物增多、流淚、視力減退等癥狀出現,應考慮有感染的可能,應立即回醫院檢查治療。④注意增加機體抵抗力,注意保暖,避免感冒,定期復查。
[關鍵詞] 角膜散光;角膜緣松解術;白內障;手術
Application of astigmatism keratotomy correcting Pre-existing astigmatism in cataract surgery
[Abstract] Objective To evaluate effects of the astigmatism keratotomy correcting pre-existing astigmatism (>1.0 D)in cataract surgery.Methods A retrospective analysis was performed of 67 cataract patients (100 eyes) without having been suffered injury or performed operation.54 eyes with more than 1.0D astigmatism accepted AK(astigmatism keratotomy) combined with phacoemulsification.46 eyes with less than 1.0D astigmatism accepted cataract phacoemulsification only.AK with limbus,one 6 mm length incision and a length of 1.5 mm of the diameter was performed on all subjects.A depth of 40% of the central thickness was performed in (1.0~2.0)D,60% in (2.0~3.0)D,80% in over 3.0D.The changes in corneal shape and the degrees of astigmatism were analyzed using corneal topography.The parameters also included uncorrected vision,mean radius of corneal curvature,axial misalignment,non-contacted intraocular pressure.The following-up time is 1 week,2 months,3 months in post-operation.Results Uncorrected vision of 47 eyes was over 0.3 after surgery in “combined” group.Analysis of variance showed that the preoperative astigmatism were significantly correlated with the surgical effects in one month and three months of post-operation(P
[Key words] astigmatism keratotomy;cornea;cataract;surgery
白內障是我國目前致盲率第一眼病,目前約占46.1%,隨社會人口的不斷增加和人口老齡化,患病人數還將不斷增加,是一個龐大群體。隨人們生活水平的提高,對視力的要求也越來越高,在影響白內障術后視力的諸多因素中(角膜散光,人工晶體的度數、位置,屈光介質,眼底病及術者的手術技巧等),角膜散光作為原因之一,因其發生率高,越來越引起國內外學者的關注。許多術前即存在較大散光的白內障患者在行白內障摘除及人工晶體植入術后仍需配鏡,以解決其視物模糊、視疲勞、旋光等癥狀,給生活、學習、工作造成諸多不便,降低了生活質量。
角膜散光的矯正分為眼鏡矯正和手術矯正。手術矯正已有一百多年歷史,適用于配鏡無法矯正或無法忍受配鏡及接觸鏡矯正的較大散光。角膜散光的手術矯正方法有多種[1],如角膜楔狀切除術、松弛切開術、角膜表層鏡片術、角膜的T形切開、角膜內縫線法、斜方形角膜切開、角膜邊緣的熱燒灼法、角膜環形切開法、骨膠原物質植入法。本文著重研究白內障超聲乳化術中,同時行角膜邊緣切開松解術來矯正術前即存在的較大角膜散光(>1.0 D)的手術方式、術后效果,并發癥及眼壓與散光矯正量的相關性做一初步分析,以求確立一種安全、有效的手術矯正方法,提高白內障患者術后的視功能和生活質量。
1 資料與方法
1.1 一般資料 2003年7月~2005年6月間,白內障患者共69例100眼。所有患者既往均無眼部手術史及外傷史,最大散光軸向位于110°±10°(11∶00處)者篩除。其中,聯合角膜邊緣切開松解術者31例54眼,按術前散光的大小分為3組,1.0~2.0 D 25眼,~3.0 D 17眼,3.0 D以上者12眼,其中男13例,女18例,平均年齡為(61.00±16.82)歲。單純行白內障超聲乳化聯合折疊式IOL植入者36例46眼,男16例,女20例,平均年齡為(65.12±8.64)歲。
1.2 方法 (1)手術均由同一術者按統一方法操作,術前3天點抗生素眼水,測定裸眼遠視力、非接觸眼壓、角膜地形圖、電腦驗光并記錄。手術過程順利,單純Phaco手術組均于11∶00處做3 mm長透明角膜切口,并植入折疊式IOL。聯合手術組則在角膜散光最大軸向上用帶刻度的金剛刀加做長6 mm、寬1.5 mm角膜緣內1 mm成對松解切口,深度分別為角膜中心厚度的40%(1.0~2.0 D)、60%(~3.0 D)、80%(>3.0 D),見表1。術后單眼遮蓋,抗生素眼水點眼7~10天。(2)術前術后由同一位檢測者采用美國醫拓公司生產的Orbscan—Ⅱ角膜地圖儀測定角膜散光力、散光軸。由同一驗光師用同一臺自動屈光儀進行驗光,及同一非接觸眼壓計上進行眼壓測定。檢查時間為術前、術后1周、1個月、3個月。
1.3 統計學分析 采用SPSS 10.0統計軟件進行統計學分析。統計結果取雙尾,以P
2.1 視力 聯合手術組術后3個月裸眼未矯遠視力0.02~0.1者2眼,0.1~0.3者4眼,0.3~0.5者16眼,0.5~1.0者31眼。對照組手術組術后3個月裸眼未矯遠視力0.1~0.3者2眼,0.3~0.5者11眼,0.5~1.0者33眼。對照組與聯合組術后3個月裸眼視力對照結果,見表2。
2.2 角膜散光力的變化 聯合手術組從角膜地形圖測定結果看,術前、術后1周、1個月、3個月角膜散光分別為1.0~2.0 D組:(1.63±0.23)D、(1.18±0.52)D、(0.47±0.15)D、(0.50±0.13)D;2.0~3.0 D組:(2.58±0.26)D、(2.03±0.55)D、(1.04±0.27)D、(1.05±0.26)D;3.0 D以上組:(4.00±0.95)D、(3.30±1.35)D、(1.95±0.8)D、(1.91±0.55)D。方差分析各組總體P0.05,差異無顯著性外,其余各組間P
注:術后與術前比較,P>0.01;與術后1周比較,P
從電腦驗光結果看,術前、術后1周、1個月、3個月角膜散光分別為1.0~2.0 D組:(1.84±0.26)D、(1.40±0.49)D、(0.68±0.20)D、(0.67±0.16)D,~3.0 D組:(2.79±0.27)D、(2.2±0.49)D、(1.19±0.25)D、(1.19±0.27)D,3.0 D以上組:(4.27±0.96)D、(3.59±1.11)D、(2.20±0.85)D、(2.14±0.69)D。方差分析各組總體P
2.3 矯正量與切口深度的關系 術后3個月,40%切口組平均矯正量(1.12±0.17)D,60%切口組(1.54±0.25)D,80%切口組(2.091±0.49)D。矯正量與切口深度成線形關系(見圖1)。
2.4 對照組術前與術后1周、1個月、3個月角膜散光比較 對照組術前、術后1周、1個月、3個月均值分別為(0.60±0.23)D、(0.64±0.18)D、(0.60±0.19)D、(0.60±0.20)D,經方差分析,F值1.142,P=0.334,差異無顯著性(見圖2)。
2.5 聯合手術組角膜散光軸的變化(術后3個月偏離情況) 1.0~2.0 D組:90°±30° 9眼,0°±30° 15眼,其他1眼;~3.0 D組:90°±30° 0眼,0°±30° 16眼,其他1眼;3.0 D以上組:90°±30° 0眼,0°±30° 12眼。見表4。
2.6 并發癥 角膜緣松解切口處角膜輕至中度水腫,3~6天消退;5眼術中角膜緣少量出血。
3 討論
眼屈光系統的角膜和晶體各屈光面,互相呈直角的主要經線彎曲度不同,光線進入眼內不能在視網膜上形成焦點,而是在空間形成相互垂直的2條焦線,這樣的屈光狀態稱為散光。眼屈光系統之所以發生散光現象,主要是由于角膜表面和后面、晶體的前面或后面以及視網膜不均一或各屈光介原的屈光指數不同所致。
散光從臨床表現可分為兩類:規則散光和不規則散光,規則散光指角膜各經線雖曲度不等,屈光力不同,但各經線具有一定的規律。強與弱兩主經線相互成直角,可以用柱鏡片矯正的散光。
規則散光大多數是角膜先天性異態變化。后天的諸多因素也會引起角膜散光的變化,如眼瞼壓迫因素、眼肌牽扯因素、眼壓對角膜彎曲度的因素、鞏膜手術的創傷或外傷、翼狀胬肉長入角膜內、角膜切開術后角膜發生的散光、眼球變形等。其中角膜散光為主要因素[2]。
角膜散光的測量可通過角膜曲率計placido盤、散光表、計算機輔助的角膜地形圖分析檢查法和Orbscan測量儀。Orbscan是一種可以同時檢測角膜前后曲率,角膜厚度及前房深度的光干涉測量儀器Orbscan從光隙數據中得出三維信息,三維數據是通過把測量數據的點連接而成的曲線,能夠直觀地給出完善的信息[3]。
散光的矯正分為眼鏡矯正和手術矯正。散光會造成患者視物模糊、眩光、眼眶疼痛等一系列視疲勞癥狀,對于中高度散光,患者常不能耐受配鏡或配戴角膜接觸鏡,這時需要用手術治療。近年來的研究熱點集中在對術前同時合并角膜較大散光(>1.0 D)的白內障患者在白內障手術的同時行角膜散光的手術矯正,以提高術后患者的視力及視覺效果,降低配鏡率,提高生活質量。在本研究中,對于角膜散光大于1.0 D的患者,以角膜中心厚度為標準,根據角膜散光的大小分別做深度為40%、60%、80%的切口,了解該手術方法的效果、并發癥等,重點分析切口深度與矯正量的關系。既往文獻已證實正常范圍內角膜厚度對切口深度沒有影響,二者不具有相關性[4,5]。文獻報道角膜小切口的完全愈合穩定,一般需3個月時間[6,7],因此我們把術后隨訪時間定為1周、1個月、3個月。
當切口深度為40%、60%、80%時,術后3個月散光矯正量分別為(1.12±0.17)D、(1.54±0.25)D、(2.09±0.49)D,當切口深度增大時,矯正的散光量也隨之增大,二者呈線性關系。與既往文獻報道切口深度在30%~80%時,也有報道40%~70%,散光的矯正量與深度成線性關系的結論一致。另有報道當切口深度達90%時,矯正效果最大,但矯正量也最難控制,術后散光波動亦較明顯[5]。
聯合手術組術眼裸眼視力在術后均有明顯提高。術后3個月裸眼視力達0.5以上有47眼,占92.6%,視力改善明顯。
對照組術前、術后1周、1個月、3個月角膜散光均值分別為(0.60±0.23)D、(0.64±0.18)D、(0.60±0.19)D、(0.60±0.20)D,角膜散光對照無統計學意義,F值為1.142(P>0.05),與既往文獻報道一致[4],即超聲乳化手術角膜緣3 mm小切口,造成角膜改變量在0.5 D以下,本身對角膜散光的影響可以忽略不計。可以認為聯合手術組中散光的改變量均由角膜深透明切口造成。
在聯合手術組的分組分析中,1.0~2.0 D組術后3個月術后殘留散光均值為(0.50±0.13)D,平均矯正量為(1.12±0.17)D,平均矯正效果為 68.71%。術后散光≤0.5 D者15眼,即完全矯正者占88.23%,~3.0 D組術后殘留散光均值為(1.05±0.26)D,平均矯正量為(1.54±0.25)D,術后散光≤0.5 D者0眼,術后3個月平均矯正效果為 59.69%,3.0 D以上組術后殘留散光均值為(1.91±0.55)D,平均矯正量為(2.09±0.49)D,術后散光≤0.5 D者0眼,術后3個月平均矯正效果為52.25%。1.0~2.0 D組矯正效果最佳。參考日本學者Junsuke Akura的設計標準,術后角膜散光絕對值小于0.5 D、0°~180°為完全矯正[5]。1.0~2.0 D組術后3個月散光絕對值小于0.5 D者15眼,占88.23 %,提示在 1.0~2.0 D范圍內角膜散光的矯正效果最佳。當術前散光大于2.0 D時,術后散光的殘留量較大(>1.0 D),通常需要在術后3個月時再次手術[7~8]。Forstor SL提出調整的松解切口技術,在初次術后的1~3個月內有計劃的擴大并重新切割角膜,切口必須更深,更長,這根據需要的矯正量來定,通過對7例患者的觀察,矯正量可大于10 D[8]。電腦驗光結果也顯示了上述變化趨勢,與角膜地形圖檢查結果一致。
聯合手術組術后3個月角膜散光軸向較術前時的改變情況(表4),1.0~2.0 D組有9眼軸向偏離在,術前散光均在1.5 D以下,有過矯傾向。因此對于術前散光小于1.5 D的患者,建議采用一個AK切口,而不需要成對的切口,這樣可以使手術過程簡化,減少術后并發癥的發生。
并發癥為術后一過性切口局部角膜水腫,3~7天即可恢復;5眼角膜緣術中少量出血。未發現上皮內生、新生血管長入[9]、角膜潰瘍[10]等并發癥。
目前面臨的問題是散光的矯正量不易控制,AK術對白內障術后的散光矯正量的測定及預見性較差[11]。在Duffey RJ等對25只尸體眼做的實驗中,成對的弓形切口分別置于5 mm、6 mm、7 mm、8 mm、9 mm的光學區,長度為45°、60°、90°、120°,線性回歸分析顯示散光的改變(K值)與光學區直徑的減少及切口長度的增加上呈線性關系[12]。Muller-Jensen K對在不同角膜直徑及不同位置上的AK切口造成的不同影響做了進一步分析,提示越靠近角膜中心的松解切口矯正作用越大[13]。Belmont SC等提出LRI與角膜楔形切除聯合手術矯正角膜散光,具有更大的靈活性,使散光矯正范圍擴大[14]。Anders N等的研究結果也表明隨切口長度的增加,切口所在光學區范圍的擴大,顯示出近似線性關系的遞減作用。視力與角膜內皮細胞在術前、術后沒有明顯不同[15]。Oshika認為AK切口所在的光學面直徑、切口的數量、切口的長度與散光矯正量有重要關系。回歸等式表達為:效果=(-0.643×光學面直徑)+(0.998×切口數量)+(0.057×切口長度)[16]。采用角膜地形圖來指導LRI術較角膜曲率計要準確[17]。白內障術中聯合LRI術可矯正術前存在的大于5D的規則散光[18]。Junsuke Akura對13例規則散光病人AK術后的臨床效果做了分析,采用90°范圍對稱切口,4例切口深度40%,5例50%,3例60%,1例75%,術后3個月隨訪,減少的散光量分別為(0.93±0.33)D、(1.92±0.25)D、(3.17±0.26)D、(4.44±0.23)D。經1~3年的隨訪,角膜的散光狀態穩定,無一例出現大于0.5D的散光回退[19]。結合本研究得出以下結論,對于不同手術切口,切口的位置、范圍,數量、長度、深度與角膜散光矯正量的關系,需進一步研究明確。
總之,該法對于矯正老年性白內障患者術前即存在的散光,是有效的,手術操作簡單,并發癥少,安全、可靠。尤其對散光1.0~2.0 D的患者矯正效果最佳,對散光小于1.5 D的患者可以采用一個切口。術后3個月殘留散光仍大于1.0 D的患者,可以根據手術后角膜地形圖的測定結果行第二次AK術[8],最終達到完全矯正。
1 Agapitos PJ,Lindstrom RL.Analysis of astigmatic keratotomy.J Cataract Surg,1989,15(1):13-18.
2 李鳳鳴.眼科全書.北京:人民衛生出版社,1997,2585-2594.
3 徐錦堂.眼表疾病的基礎理論與臨床.天津科學技術出版社,2002,225.
4 Forstot SL.Modified relaxing incision technique for postkeratoplasty astigmatism.Cornea,1988,7(2):133-137.
5 Junsuke Akura,Kazuki Mastsuura.Clinical application of full-arc,depth-dependent,astigmatic keratotomy.Corneal,2001,20(8):839-843.
6 王育文,金龍儒,徐兆宏.白內障手術切口大小與療效的臨床分析.美中國際眼科雜志,2001,1(1):68-69.
7 馮其高,丁克西,嚴宗輝,等.切口大小對白內障術后視力和角膜的影響.眼外傷職業眼病雜志,2000,22(2):136-137.
8 Forstot SL.Modified Relaxing incision technique for postkeratoplasty astigmatism.Cornea,1988,7(2):133-175.
9 Ylegala E,Romaniuk W,Banys W.Surgical correction of satigmatism after wedge resection keratoplasty.Klin Oczna,2000,102(4):245-248.
10 Procope JA.Delayed-onset pseudomonas keratitis after radial keratotomy.J Cataract Refract Surg,1997,23(8):1271-1272.
11 Riss I.Astigmatism in corneal graft.Prevention and treatment.J Fr Ophthalmol,1991,14(1):36-45.
12 Duffey RJ,JainVN,Tchah H.Paired arcuate keratotomy.A surgical approach to mixd and myopic astigmatism.Arch Ophthalmol,1988,106(8):1130-1135.
13 Muller-Jensen K,Fischer P,Siepe U.Limbal relaxing incisions to correct astigmatism in clear corneal cataract surgery.J Refract Surg,1999,15(5):586-589.
14 Belmont SC,Lazzaro DR,Muller JW.Combined wedge resection and relaxing incision for astigmatism after penetrating keratoplasty.J Refract Surg,1995,11(6):472-476.
15 Anders N,Pham DT,Linke C.Curved lamellar keratotomy for correction of astignatism.Experrimental and initial clinical results.Ophthalmologe,1996,93(3):278-283.
16 Oshika T,Shimazaki J.Arcuate keratotomy to treat corneal astigmatism after cataract surgery:a prospective evaluation of predictability and effectiveness.Ophthalmology,1998,105(11):2012-2016.
17 Solomon A,Siganos CS.Relaxing guided by videokeratography for astigmatism after keratoplasty for keratoconus.J Refract,1999,15(3):343-821.
18 Gills J,Van der Karr M.Combined toric intraocular lens implantation and relaxing incisions to reduce high reexisting astigmatism.J Cataract Refract Surg,2002,28(9):2585-2588.
關鍵詞:小切口非超聲乳化白內障手術;硬核白內障;臨床效果
Abstract:Objective To investigate the clinical effects of the use of small incision non-phacoemulsification cataract surgery in the treatment of hard-core.Methods Randomly selected 120 cases of cataract patients,visual acuity and astigmatism after surgery were compared.Results Small incision group had uncorrected visual acuity 0.1~0.3,0.4~0.6 lower than in patients with eye ECCE group,0.8~1.0 higher than ECCE group,astigmatism small incision group than ECCE group.Conclusion Small incision phacoemulsification cataract patients after surgical treatment of visual acuity is better.
Key words:Small incision non-phacoemulsification cataract surgery;Hard nucleus cataract;Clinical results
目前,超聲乳化儀在山區的基層醫院較難推廣,主要原因是其價格比較昂貴,但小切口非超聲乳化白內障手術的臨床療效顯著,該手術具有散光少、術后恢復較快及切口小等優點[1]。
1資料與方法
1.1一般資料 本文利用回顧性分析方法隨機選取某院Ⅳ~Ⅴ級的120例159眼硬核白內障患者,并分為小切口組62例80眼和58例79眼,小切口組包括男性29例,女性33例,年齡為65~76歲,平均年齡為(70.2±5.8)歲,術前視力80眼,45眼視力為光感至眼前手動,35眼視力為眼前指數至0.1;ECCE組包括男性23例,女性35例,年齡為64~78歲,平均年齡為(71.4±6.2)歲,ECCE組79眼,51眼視力為光感至眼前手動,28眼視力為眼前指數至0.1。小切口組和ECCE組患者的性別、視力等一般資料進行比較差異不顯著性,不具有統計學的意義(P>0.05)。
1.2手術方法 術前的3 d給予患者使用左氧氟沙星眼液進行滴眼,在手術前的30 min對術眼的結膜囊進行沖洗。術前的30 min使用復方托吡卡胺進行散瞳。在術前的15 min給予患者滴入0.05%的利多卡因滴眼液進行表面麻醉,每隔5min滴一次1~2滴,一共滴入3次。小切口組經過麻醉后,在術眼上方的角膜緣后大約2 mm處做一個長約6.0 mm的長板層反眉弓鞏膜的切口。板層對鞏膜隧道與角膜緣內約2.0mm的透明角膜處進行分離,用穿刺刀在前房刺入。在前房內注黏彈劑。連續環形撕囊,水分離晶體皮質與核,用晶體匙和劈核刀將核劈成兩塊,分別取出,吸出皮質,囊袋內植入人工晶體。并對切口的密閉情況進行檢查。絕多數情況下不需縫合,不佳密閉狀態者可以用10-0的尼龍線對鞏膜隧道的切口縫合1~2針,使患者的結膜瓣出現復位。在結膜下給予患者注射地塞米松,結膜瓣出現水腫后把而鞏膜的切口遮蓋后進行單眼的包扎。
1.3觀察指標 記錄并觀察小切口組和ECCE組患者的術后3個月的裸眼視力和術后散光度。在術后的1 w和3個月患者需要進行復診,對驗光、裸眼視力、眼壓及裂隙燈顯微鏡等進行檢查。
1.4統計學方法 本文的數據用統計學的軟件SPSS 19.0進行統計與分析。正態分布的計量資料用均數±標準差(x±s)表示,組間的比較用t檢驗與方差分析,計數資料用χ2檢驗。P
2結果
比較兩組患者術后3個月的裸眼視力和術后散光度,小切口組的裸眼視力0.1~0.3、0.4~0.6患者眼顯著低于ECCE組,裸眼視力0.8~1.0患者眼顯著高于ECCE組,小切口組的散光度顯著低于ECCE組,比較差異均顯著,具有統計學的意義(P
3討論
白內障手術有不同的方法,目的都是恢復患者視力,超聲乳化手術是一種近來最先進的治療白內障的手術術式,該手術的局限性是會對角膜的內皮細胞產生影響,Ⅲ~Ⅳ級核白內障患者的影響較大[2]。角膜的內皮細胞可以保證患者角膜透明,成人的角膜內皮細胞發生損傷后無法再生,僅能依靠細胞的擴展和移行,因而保護好患者的角膜內皮,避免內皮細胞發生丟失等為白內障術的成功關鍵。
非超聲乳化小切口與現代囊外摘除術均為基層醫院的常規手術,Ⅳ~Ⅴ級核的患者一般均通過現代囊外摘除術進行治療。現代白內障囊外摘除術具有切口較長,且術后的切口需要進行縫合,術后患者的角膜散光是無法避免的[3]。角膜的內皮細胞可以保證角膜的透明,角膜內皮細胞出現損傷后并不能再生[4]。小切口非超聲乳化白內障手術與白內障囊外手術比較,術中可以對前房穩定更好的維持,進而術后的角膜水腫發生率降低。小切口非超聲乳化白內障摘除術不需要特殊的設備,具有切手術的方法容易掌握、手術的費用較低等特點。
本文的研究結果顯示,術后3個月的裸眼視力和術后散光度,小切口組的裸眼視力0.1~0.3、0.4~0.6患者眼顯著低于ECCE組,裸眼視力0.8~1.0患者眼顯著高于ECCE組,小切口組的散光度顯著低于ECCE組,與文獻報道的一致[5]。
綜上所述,硬核白內障患者利用小切口非超聲乳化白內障手術進行治療的臨床效果較好,術后角膜散光少且恢復快。
參考文獻:
[1]陳建志,符春艷,李澤宜,等.兩種白內障摘除術治療硬核性白內障的療效比較[J].國際眼科雜志,2013,13(6):1175-1177.
[2]張世華,廖潤斌,蔡樹泓.手法碎核小切口白內障摘除術的臨床療效[J].廣東醫學,2011,32(17):2305-2307.
[3]陳煒江.碎核鉗在小切口白內障手術中的應用探討[J].實用醫學雜志,2011,27(8):1505-1506.
江蘇省人民醫院眼科主任醫師 朱承華
章奶奶70多歲,患白內障多年,現在裸眼視力只有0.15,還有較嚴重的散光,視物模糊已經影響到生活質量了。近來在家人的勸說下,她終于下決心去做白內障手術。醫生說,現在的白內障手術和以前不一樣了,病人手術后,即使不戴眼鏡,也能獲得非常好的視覺效果。醫生的話讓章奶奶信心倍增,積極配合醫生,順利完成了手術。果不其然,術后2周章奶奶的裸眼視力已經達到0.8,眼部散光也基本得到矯正,看東西清楚得讓她吃驚。70多歲的章奶奶開心得像換了一個人。
傳統白內障手術,是為了復明,患者在手術后能看到光,看到人影、物影就算成功。因此,只要手術去除混濁的晶體就行了。然而摘除混濁的晶體后,眼球內就喪失了晶體這一必不可少的結構,術眼就處于高度遠視狀態。因此,在角膜接觸鏡與人工晶體問世前,白內障手術后普遍采用配戴上千度的遠視眼鏡來矯正視力。不可否認,眼鏡對病人的視力幫助很大,但是也存在一些無法克服的缺點,特別是單眼白內障摘除后,戴上1000度的凸透鏡,物象比原來放大22%~33%,而另一眼所見物象明顯較小。由于雙眼的物象差,病人嚴重復視、頭昏目眩,這些病人大多數就放棄了戴鏡,只用那只未動過手術的眼睛看物體,因而沒有立體感;而對于雙眼白內障術后,配戴高凸透鏡,由于物象放大,會導致病人空間定向障礙,尤其在戴鏡的早期,可發生用鑰匙開門找不到鎖眼,吸墨水時打翻墨水瓶等情況。加上高凸透鏡中央部與周邊部屈光能力不同和三棱鏡效應,斜看時即產生球面像差,物體發生移位現象,引起戴鏡者的錯位感、空間方位感失真。當然這些缺點在病人的努力下,經過一定時間的適應,可以部分被克服。但是戴高凸透鏡后出現的周邊視野縮小,是很難被病人克服的,視野50~65度之間的物象不能進入眼內,而形成環狀盲區。這不僅給病人帶來不便,甚至可能帶給病人危險。后來,角膜接觸鏡的問世,彌補了戴鏡的不足。但是角膜接觸鏡每天要取戴、清潔、消毒,對兒童和老人很不方便。戴用角膜接觸鏡不當者,還會損傷角膜或導致角膜炎癥。
隨著人工晶體的研制成功和逐漸成熟,以及白內障手術的不斷發展,現階段的白內障手術有了更新的理念:不僅僅強調去除混濁的晶體,還強調術后要有較好的視覺效果。即手術要追求“看得清”、“看得真”,使視力更好,視物更舒服、更持久。因而目前全球白內障的治療目標,已從早期的單純復明發展到盡量恢復正常人眼的視功能,原本以復明為目的的白內障手術也逐漸向“屈光性白內障手術”轉變。
目前開展的屈光性白內障手術不僅可以有效治療白內障,而且可以同時將老花眼、近視眼、散光、像差、視野變小、立體視覺變差、分辨顏色能力與閱讀速度下降等問題一并根除。這是一種采用無損傷設計的超聲乳化加人工晶體植入手術。即使用超聲波將硬化的晶狀體核擊碎、乳化后吸出,再植入人工晶體。人工晶體是一種植入眼內的人工透鏡,它的成分包括硅膠、聚甲醛丙烯酸甲酯、水凝膠等。人工晶體的形狀功能類似人眼的晶狀體,有重量輕,光學性能高,無抗原性、致炎性、致癌性和生物降解等特性。質量好的人工晶體與人正常組織的相容性很好,無刺激,也不會被降解,光學性能也很好,一般不會有異物感。人工晶體一旦植入眼內,即可終身使用,如無特殊情況,不需更換。
屈光性白內障手術的切口僅1毫米,不出血、不打針、無縫線,手術時間為數分鐘。患者幾乎無痛苦,在門診就可以完成,且成功率大大提高,并發癥也顯著減少。因此,即使是高齡患者,如果血壓、心臟情況穩定,血糖控制正常,也能承受白內障手術。
總之,白內障手術已不再滿足于使眼睛重見光明,而是已經發展到如同驗配眼鏡那樣,目的是為了改善視覺質量,從而提高生活品質。
(編輯/李靖)
在我國有這樣要求的病例也在不斷增加。
對一個不要求較高視力的人。
等到視力較差時手術也未嘗不可。
肖老師是大學教授,平日里教書育人,研究學問,每天凈是用眼的工作。年輕時,眼神還算不錯,50歲以后,眼睛開始漸漸不好使起來。尤其是這幾年,經常感到頭疼,腰膝酸軟,看東西也越發地費勁兒。不久前,學校給各位教授進行了一次體檢,檢查視力時,肖老師嚇了一跳,左眼視力0.3,右眼視力0.4,醫生初步診斷,她患了老年性白內障,建議到專科醫院做詳細的檢查和治療。
聽了醫生的話,肖老師心里很擔心:都說白內障容易致盲,這以后要是看不見了還怎么工作啊!肖老師和老伴商量,周末的時候去醫院做個全面的檢查,看看到底是怎么回事。
經過詳細檢查,醫生確診肖老師患了老年性白內障,考慮到肖老師經常要用眼,建議她做個手術。肖老師有些害怕,要是手術不成功,豈不是更遭罪?
聽了肖老師的顧慮,醫生做了詳細的解釋:
隨著年齡增長,老年人的眼球及整個視覺系統會發生組織結構和功能上的變化,因此,患白內障的人比較多。當白內障開始出現癥狀時,很多老年人寄希望于用藥物來控制病情,但至今藥物治療尚不能有效阻止或逆轉晶狀體混濁,事實上,手術仍是目前治愈白內障的唯一途徑,問題是老年人對手術顧慮較多,擔心手術不成功,白白挨一刀。而在治療上確實不是人人都適合進行手術治療。
老年性白內障患者通常雙眼發病,但發病時間可有先后,并且輕重不一。為了獲得良好的手術效果,醫生會在手術前對患者進行全面的眼部檢查和全身體檢,以便使手術不會有很大的風險。既往認為白內障成熟期為手術最佳時期,許多患者只能在等待白內障“成熟”的過程中,長期忍受低視力的煎熬,有些白內障患者從發生到成熟甚至需要10~20年的時間,但隨著科學技術的不斷進步,白內障手術方法有了質的飛躍。人工晶狀體問世后,目前已采用了超聲乳化白內障摘除和人工晶狀體植入術。這種手術安全,成功率高,因此不一定要等到晶狀體完全混濁才動手術。
一般來說,在病人感到工作和生活有困難,閱讀不方便,視力在0.4以下,不能用鏡片矯正時即可考慮手術。由于工作性質對視力要求高或生活自理發生困難者(如電子計算機操作員、儀表修理工、駕駛員等),即使白內障并未成熟,視力在0.4左右,也可提前進行手術。目前在發達國家患眼視力在0.5接受手術已是司空見慣,在我國有這樣要求的病例也在不斷增加。對一個不要求較高視力的人,等到視力較差時手術也未嘗不可。像肖老師這樣接受手術也是可以的。
聽了醫生的解釋,肖老師心里亮堂了不少,醫生又向她介紹了手術的注意事項:
白內障手術前準備是非常重要的,除了要配合醫生作好一系列眼部和全身檢查外,還要做好身心的調整。在術前,病人還要注意休息,調整飲食,戒煙,戒酒;有全身病的病人要在內科醫生的指導下,將血壓、血糖、心腦血管指標等調整到最佳狀況。術前常規點抗菌素眼藥水三天,手術前可以正常飲食,但不要吃得過飽,醫生如果發現患者的結膜、角膜、虹膜及淚器等器官發炎,會先用藥物控制炎癥。如果患者有角膜變性混濁、玻璃體混濁機化以及眼底視網膜病變,如老年性黃斑變性、高度近視眼底萎縮、糖尿病視網膜病變等,手術后視力一般恢復較差。此時,老年人應作好思想準備,以免成功的手術之后帶來較差的視力而感到失望。如果患者眼壓升高或晶體發生膨脹,醫生會立即采取措施降低眼壓,并盡早進行白內障手術,以免造成不良后果。對于合并有高血壓病、心臟病、糖尿病等全身性疾病的患者,醫生會在控制全身情況后再進行手術。當然,如果合并全身重病、惡性腫瘤以及精神、神經疾病,則不適合手術治療。老年人只要全身情況穩定,都可以進行白內障手術治療。
如果眼部沒有其他影響視力的疾病,手術之后,大多數老年人可以重見光明。此外,植入人工晶體的度數,對術后患者視力恢復起著決定性的作用。在有條件的醫院,患者在手術之前必須進行眼A超及角膜曲率的測定,精確計算人工晶體度數,只有在手術中植入了合適的人工晶體,才能在術后獲得好的視力。
醫生建議肖老師雙眼分開做手術。現在臨床上一般以分開做居多,而且以晶狀體混濁比較嚴重的眼睛先行手術,如果一只眼做完白內障手術,待其完全恢復后再進行另一只眼的治療,具體時間應結合原來手術方法及恢復情況而定。
白內障手術后,有時還會復發,白內障囊外摘除或晶狀體外傷后,殘留的皮質和脫落在晶狀體后囊上的上皮細胞增生,在瞳孔區形成半透明的膜稱為后發性白內障。由于抽吸術、囊外術及超聲乳化術的日益推廣,后發性白內障已成為影響白內障患者術后視力恢復的重要因素。后發性白內障的治療不同于其他類型的白內障,此時患者可到醫院做激光治療,將后囊破壞后即可恢復視力,不需再次住院,后發性白內障一般無特殊藥物治療。
小貼士
1 手術年齡的限定
白內障手術的最大年齡醫學上沒有統一的限定,有的病人家屬認為90歲以上老人危險性大,不能做手術。其實不然,有些高齡老人身體素質良好,血壓、心臟情況穩定,而且目前白內障手術多采用眼部局部麻醉,痛苦很小,因此多能承受手術。目前北京同仁醫院眼科白內障手術最高年齡為103歲。所以,能否承受白內障手術并不取決于年齡,而取決于病人的身體狀況。
資料與方法
我院1998~2006年共接收70歲以上白內障患者260例(278眼),其中男140例,女120例。70~80歲204例,80~90歲55例,91歲1例。患高血壓130例,心臟病90例,術后并發角膜水腫10例,高眼壓2例。
70歲以上的老人,均伴有心腦血管及呼吸系統疾病,這些都給手術帶來很大的難度。確保術前術后的護理工作的順利進行,對老年人渴望復明的期待非常重要。
術前護理:①眼部檢查及護理:術前檢查視力、眼壓、角膜、眼底、前房、晶體渾濁度、角膜曲率及晶體度數。術前3天給抗生素眼藥水點眼3次/日,術前30分鐘沖洗淚道及結膜囊、預防術后感染。②全身檢查:查心電圖、胸透、血尿常規、血糖、肝功能、出凝血時間等。詳細詢問既往史、現病史及藥物過敏史,測量生命體征。高血壓患者的血壓控制在120/90mmHg以下,支氣管炎、肺部感染者待病情穩定后再行手術。③做好術前宣教及心理護理:白內障手術采取表面麻醉,患者處于清醒狀態,對手術易產生恐懼心理,對術后效果、視力能否提高信心不足。針對這種情況,做好耐心細致的交流、講解白內障相關知識,告之手術方法和過程。因過度緊張會使血壓升高,術中易出血,對手術產生不利影響。所以術前講解和心理疏導,使患者對手術充滿信心,以最佳狀態迎接手術。④飲食與休息:術前食用清淡、易消化、不含刺激性飲食,保持大便通暢。高血壓患者限制食鹽的攝入量。保證充足睡眠,失眠者可服安定5mg口服。⑤散瞳:術前0.5~1小時用美多力散瞳、術眼10分鐘1次,連續2次,待手術時瞳孔充分散大。直徑在6mm以上,藥效作用處在高峰。術前散瞳由專人負責,嚴格掌握時間,隨時觀察瞳孔變化。針對個體差異,掌握點眼次數,確保術中瞳孔保持在6mm以上利于手術進行。
術后護理:①術后臥床休息,囑病人不要低頭及過度活動,避免咳嗽或大聲說笑,不要用力揉眼,飲食易清淡。保持大小便通暢。伴有全身疾病者,同時口服降壓藥及保護心腦血管藥物。密切觀察病情變化,如術后眼痛、惡心、嘔吐應立即遵醫囑及時處理。②術后換藥:嚴格無菌操作,無菌包每日高壓。對于雙目失明時間較長的病人并伴有全身疾病,當打開包扎雙眼紗布時,叮囑不要過于激動,以免造成其他意外。③術后1個月避免觸及術眼,以免引起傷口裂開,虹膜脫離,晶體移位,眼內出血。要戴太陽鏡或平光鏡保護眼睛。④術后并發癥處理:角膜水腫術后1~2小時,用角膜寧點眼4~6次/日。口服魚肝油及維生素B2,3~5小時消退。高眼壓術后1~2小時發生惡心、嘔吐、頭痛、術眼痛,給予20%甘露醇250ml快速滴入,醋氮酰氨0.5g口服,臥床休息2個小時后癥狀消失。出院后7天、3個月定期復診,如有不適隨時復診。
討 論
晶狀體混濁稱為白內障。老化、遺傳、代謝異常、外傷、輻射、中毒和局部營養不良等可引起晶狀體囊膜損傷,使其滲透性增加,喪失屏障作用,或導致晶狀體代謝紊亂,使晶狀體蛋白發生變性,形成混濁。
分先天性和后天性。先天性白內障多在出生前后即已存在,小部分在出生后逐漸形成,多為遺傳性疾病,有內生性與外生性兩類,內生性者與胎兒發育障礙有關,外生性者是母體或胎兒的全身病變對晶狀體造成損害所致。先天性白內障分為前極白內障、后極白內障、繞核性白內障及全白內障。前兩者無需治療,后兩者需行手術治療。后天性白內障是出生后因全身疾病或局部眼病、營養代謝異常、中毒、變性及外傷等原因所致的晶狀體混濁。又分為6種:①老年性白內障。最常見。多見于40歲以上,且隨年齡增長而增多,病因與老年人代謝緩慢發生退行性病變有關,也有人認為與日光長期照射、內分泌紊亂、代謝障礙等因素有關。根據初發混濁的位置可分為核性與皮質性兩大類,視力障礙與混濁所在的部位及密度有關,后皮質及核混濁較早地影響視力,治療以手術為主,術后可配戴接觸眼鏡,也可手術同時行人工晶狀體植入術。②并發性白內障(并發于其他眼病)。③外傷性白內障。④代謝性白內障(因內分泌功能不全所致,如糖尿病性白內障)。⑤放射性白內障(與X射線、β射線、γ射線等有關)。⑥藥物及中毒性白內障。
一般只有手術才能治療白內障。由于手術顯微鏡、顯微手術器械和人工晶狀體的應用,縫線材料和局部麻醉方法的改進,近30年來白內障手術取得了重大的進展。目前多采用白內障摘除術治療,術后在眼內植入人工晶狀體或配戴眼鏡或角膜接觸鏡以矯正視力。
吃深綠色蔬菜能防白內障,菠菜、青椒、芥藍能減少紫外線的損害。
強大的抗氧化劑能夠保護對抗氧化傷害所累積的影響,使眼睛免受陽光紫外線的損害,進而起到防治白內障的作用。尤其是叫做葉黃素和玉米黃質的物質,為類胡蘿卜素的一種,具有很強的抗氧化劑作用,它可以吸收進入眼球內的有害光線,并憑借其強大的抗氧化性能,預防眼睛的老化,延緩視力減退,達到最佳的水晶體保護效果,能夠將晶狀體細胞所受的紫外線輻射損傷降低50%~60%,其抗氧化效果是維生素E的2倍。葉黃素和玉米黃質常見于深綠色蔬菜之中,包括菠菜、青椒、綠色花椰菜、芥藍、羽衣甘藍等都含有豐富的葉黃素和玉米黃質,能幫助吸收紫外線,保護眼睛免于陽光紫外線的損害,從而預防白內障。
1臨床資料
1.1對象
2010年2月至2011年2月本院開展的眼科白內障復明手術638例(638眼),其中男336例,女302例,年齡為45歲至87歲,平均年齡為63歲。
1.2方法
全部638例白內障患者在術前一天開始用5%氯霉素眼液,每間隔2小時點雙眼一次。同時,施行各種術前檢查,主要包括了血常規、尿常規、出血與凝血時間檢驗測、心電圖與胸部X射線透視、血糖檢查、血壓檢查等。在術前檢查中合格的白內障患者,在手術當日上手術車后再行眼A/B超檢查,并進行人工晶體測算。在術前的15分鐘,對患者術眼行球周麻醉術,物為2%利多卡因3ml,加0.75%布比卡因3ml,再加玻璃酸酶100U。術前進行常規消毒和鋪巾,用4萬單位慶大霉素與100ml的生理鹽水沖洗患者結膜囊,做上方形成以穹隆為基底的結膜瓣,形成月型寶石刀距角。在鞏膜緣后2.5mm形成鞏膜隧道的切口,應3.2mm的穿刺刀穿刺進入前房,再行環形撕囊或者開罐式破囊,將切口擴大到7mm,用水分離晶體核,并分別在晶體核的前面與后面注入粘彈劑,即透明質酸鈉或者甲基纖維素。隨后,用晶體匙套出晶體核,再注吸晶體之皮質,又一次注入粘彈劑直至前房和囊袋之內,再植入PMMA硬質人工晶體,同時置換粘彈劑。在結膜瓣下注射慶大霉素2萬U+加上地塞米松2.5mg,用10ml生理鹽水再次沖洗患者的結膜囊,涂典必舒眼膏之后予以包扎。術后,按照常規分別給予病人口服阿莫西林及強的松,用0.5%氯霉素眼液和可的松眼液以預防感染,并用雙星明眼液散瞳3日。
2結果
共完成眼科白內障手術638例,術后首日的針孔視力≥0.05的有586例,≥0.3的有561例,≥0.6的有70例。脫盲率達91.3%,脫殘率達89.2%。術后首日矯正視力<0.3的有70例,其中,在術中發生后囊膜破裂及玻璃體溢出,以至于未植入人工晶體的有8例,術后出現前房積血或短暫性高眼壓的有22例,出現角膜水腫的有12例,出現陳舊性葡萄膜炎的有6例,出現先天性白內障伴眼球震顫的有12例,出現高度近視眼玻璃體混濁的有8例,另有2例原因尚不清楚。出現并發癥的情況主要有以下幾個方面:術中出現后囊膜破裂、玻璃體溢出以至于未植入人工晶體的有8例,術后出現前房積血或短暫性高眼壓的有22例,出現角膜水腫的有12例。對于出現前房積血和短暫性高眼壓的病人,均給予雙眼遮蓋制動,并給予口服安絡血、VitK、醋氮酰胺和小蘇打等。術后第二天有16例患者的積血被完全吸收,眼壓恢復正常,矯正視力都≥0.3。術后第三天,有4例患者積血被完全吸收,眼壓亦恢復正常,其矯正視力也從術后第一天的眼前數指上升至0.3,而術后出現角膜水腫的患者,均在術后的2至3天恢復正常,矯正視力均>0.3。
3討論
施行眼科白內障復明手術是一個系統化的工程。嚴格的手術管理,富有秩序的精心組織,按照手術實施條件認真篩選患者,術后進行定期隨訪,先進的手術儀器設備支撐,經驗豐富的醫生,具備較高素質的護士等,均是很好地完成此項工作的前提條件。我院積極配合當地衛生部門、民政部門、殘疾人管理部門,集中了政府部門組織患者與篩選病人之優勢,充分利用本院的先進的技術與設備等優勢施行手術。我們所使用的檢查設備主要有進口顯微鏡、消毒鍋、裂隙燈、A/B超等,是一個專業的眼科手術室與檢查室。眼科施行手術的工作人員均為專業眼科醫師、專職眼科護士與手術室護士等。醫生均具有較為豐富的白內障手術經驗,護士均具有豐富的白內障術前A/B超檢查及球周麻醉經驗,精通于手術室工作,同時也有較好的眼科專業護理經驗。由于進行了多年協作,醫護之間的配合十分默契,確保了每天平均能完成1.75例白內障復明手術,術后第一天的白內障脫盲率較高。
眼科白內障手術之效果和手術的方式存在比較大的聯系。手術源性之散光和手術切口大小及位置呈現出正相關關系。手術的切口越小,其距離角膜緣也就越遠,患者術后出現手術源性散光的風險也就越小,其術后視力也就恢復得越好。目前,白內障超聲乳化手術所具有的優勢是切口較小、術后的恢復較快、術后的裸眼視力較好等,但是,往往需要用到較為昂貴的手術設備與器械。考慮到本地一部分住在偏遠山區的病人在術后第二天就要步行或者乘車返回,這就要求手術具有經濟性與安全性。本院所開展的小切口非超聲乳化白內障囊外摘除聯合人工晶體植入術,閉合較好,而且一般不需要縫合,其特點是在手術顯微鏡之下,用前房閉合性抽吸灌注的方法開展白內障囊外摘除。因為保留了術眼的晶狀體后囊,與囊內摘出術比較起來,具有相當的優越性,比如,可以有效減少玻璃體喪失之機會,以減少視網膜裂孔或者視網膜脫離等并發癥的發生,因而適合應用于大規模防盲手術。